Нулевая группа
В нулевой группе наблюдают:
1. лиц с неуточненной активностью туберкулезного процесса;
2. лица нуждающиеся в дифференциальной диагностике с целью установления диагноза туберкулеза любой локализации.
Лиц, у которых необходимо уточнение активности туберкулезных изменений, включают в нулевую А – подгруппу (0-А).
Лиц для дифференциальной диагностики туберкулеза и других заболеваний зачисляют в нулевую – Б – подгруппу (0-Б).
Первая группа
В первой группе наблюдают больных активными формами туберкулеза любой локализации. Выделяют 2 подгруппы:
первая – (I – А) – больные с впервые выявленным заболеванием;
первая – (I – Б) – с рецидивом туберкулеза.
В обеих подгруппах выделяют больных с бактериовыделением (I-А – МБТ+, I-Б – МБТ+) и без бактериовыделения (I-А –МБТ-, I-Б – МБТ-). Дополнительно выделяют больных (I-В), которые прервали лечение или не были обследованы по окончании курса лечения (результат их лечения неизвестен).
Вторая группа
Во второй группе наблюдают больных активными формами туберкулеза любой локализации с хроническим течением заболевания. Она включает две подгруппы:
вторая – (II-А) - больные, у которых в результате интенсивного лечения может быть достигнуто клиническое излечение;
вторая – (II-Б) – больные с далеко зашедшим процессом, излечение которых не может быть достигнуто никакими методами и, которые нуждаются в общеукрепляющем, симптоматическом лечении и периодической (при возникновении показаний) противотуберкулезной терапии.
Третья группа
В третьей группе (контрольной) учитывают лиц, излеченных от туберкулеза любых
локализаций с большими и малыми остаточными изменениями или без остаточных изменений. Четвертая группа
В четвертой группе учитывают лиц, находящихся в контакте с источниками туберкулезной инфекции. Ее подразделяют на две подгруппы:
четвертая – (IV-А) для лиц, состоящих в бытовом и производственном контакте с источником инфекции;
четвертая – (IV- Б) для лиц, имеющих профессиональный контакт с источником инфекции.
Некоторые вопросы тактики диспансерного наблюдения и учета
Определение активности туберкулезного процесса
Туберкулез сомнительной активности
Данным понятием обозначают туберкулезные изменения в легких и других органах, активность которых представляется неясной. Для уточнения активности туберкулезного процесса выделена 0 (нулевая) – подгруппа диспансерного наблюдения, назначение которой состоит в проведении комплекса диагностических мероприятий. Основной комплекс диагностических мероприятий проводят в течение 2-3 недель. Из нулевой группы пациенты могут быть переведены в первую или направлены в лечебно-профилактические учреждения общей сети. Активный туберкулез
Специфический воспалительный процесс, вызванный микобактериями туберкулеза (МБТ) и определяемый комплексом клинических, лабораторных и лучевых (рентгенологических) признаков. Больные активной формой туберкулеза нуждаются в проведении лечебных, диагностических, противоэпидемических, реабилитационных и социальных мероприятий. Всех больных активным туберкулезом, выявленных впервые или с рецидивом туберкулеза, зачисляют только в I группу диспансерного наблюдения. Хроническое течение активных форм туберкулеза
Длительное, более 2 лет, в т.ч. волнообразное с чередованием затихания и обострения течение заболевания, при котором сохраняются клинико–рентгенологические и бактериологические признаки активности туберкулезного процесса. Хроническое течение активных форм туберкулеза возникает вследствие позднего выявления заболевания, неадекватного и несистематического лечения, особенностей иммунного состояния организма или наличия сопутствующих заболеваний, осложняющих течение туберкулеза. Клиническое излечение
Исчезновение всех признаков активного туберкулезного процесса в результате проведенного основного курса комплексного лечения. Констатация клинического излечения туберкулеза и момент завершения эффективного курса комплексного лечения определяются отсутствием положительной динамики признаков туберкулезного процесса, в течение 2-3- месяцев. Срок наблюдения в I группе не должен превышать 24 месяца, включая 6 месяцев после эффективного хирургического вмешательства.
Бактериовыделители Больные активной формой туберкулеза, у которых в выделяемых во внешнюю среду биологических жидкостях организма и патологическом материале обнаружены МБТ. Из больных внелегочными формами туберкулеза к бактериовыделителям причисляют лиц, у которых МБТ обнаруживают в отделяемом свищей, в моче, менструальной крови или выделениях других органов. Больные, у которых МБТ выделены при посеве пункционного, биопсийного или операционного материала, как бактериовыделители не учитываются. В целях установления бактериовыделения у каждого больного туберкулезом до начала лечения должна быть тщательно исследована мокрота (смывов бронхов) и другое патологическое отделяемое не менее трех раз методом бактериоскопии и посевом. Обследование повторяют в процессе лечения ежемесячно до исчезновения МБТ, которое в последующем должно быть подтверждено не менее, чем двумя последовательными исследованиями (включая культуральными), с промежутками в 2-3 месяца.
Прекращение бактериовыделения (синоним “абациллирование”) – исчезновение МБТ из биологических жидкостей и патологического отделяемого из органов больного, выделяемых во внешнюю среду. Абациллирование подтверждается двумя отрицательными последовательными бактериоскопическими и культуральными (посев) исследованиями с промежутком в 2-3 месяца после первого отрицательного анализа.
Остаточные посттуберкулезные изменения
К остаточным изменениям относят плотные кальцинированные очаги и фокусы различной величины, фиброзные и цирротические изменения (том числе с остаточными санированными полостями), плевральные наслоения, послеоперационные изменения в легких, плевре и других органах и тканях, а также функциональные отклонения после клинического излечения. Единичные (до 3) мелкие (1 см), плотные и обызвествленные очаги, ограниченный (фиброз в пределах 2 сегментов) расценивают как малые остаточные изменения. Все другие остаточные изменения считают большими.
Деструктивный туберкулез – активная форма туберкулезного процесса, с наличием распада ткани, определяемого комплексом лучевых методов исследования. Основным методом выявления деструктивных изменений в органах и тканях является лучевое исследование (рентгенологическое – обзорные рентгенограммы, томограммы). Закрытием (заживлением) полости распада считают ее исчезновение, подтвержденное методами лучевой диагностики.Обострение (прогрессирование)
Появление новых признаков активного туберкулезного процесса после периода улучшения или усиление признаков болезни, до диагноза клинического излечения. Возникновение обострения свидетельствует о неэффективном лечении и требует его коррекции. Рецидив Появление признаков активного туберкулеза у лиц, ранее перенесших туберкулез и излеченных от него, наблюдающихся в III группе или снятых с учета в связи с выздоровлением. Появление признаков активного туберкулеза у спонтанно выздоровевших лиц, ранее не состоявших на учете противотуберкулезных учреждений, расценивают как новое заболевание.Формулировка диагноза
Пример: 1. Инфильтративный туберкулез верхней доли правого легкого (S2) в фазе распада и обсеменения, МБТ +.
2. Туберкулезный спондилит грудного отдела позвоночника с деструкцией тел позвонков Th 8-9, МБТ-.
3. Кавернозный туберкулез правой почки, МБТ +.
При переводе пациента во II группу (с хроническим течением туберкулеза) указывают ту клиническую форму туберкулеза, которая имеет место на текущий момент. Во время взятия на учет была инфильтративная форма туберкулеза. При неблагоприятном течении заболевания сформировался фиброзно-кавернозный туберкулез легких (или сохраняется крупная туберкулема с распадом или без него). В переводном эпикризе должен быть указан диагноз фиброзно-кавернозного туберкулеза легких (или туберкулемы).
При переводе пациента в контрольную группу учета (III) диагноз формулируют по следующему принципу: клиническое излечение той или иной формы туберкулеза (выставляют наиболее тяжелый диагноз за период болезни) с наличием остаточных посттуберкулезных изменений (больших и малых) в виде (указать характер и распространенность изменений, характер и остаточных изменений).
Примеры 1. Клиническое излечение очагового туберкулеза легких с наличием малых остаточных посттуберкулезных изменений в виде единичных мелких, плотных очагов и ограниченного фиброза в верхней доле левого легкого.
2. Клиническое излечение диссеминированного туберкулеза легких с наличием больших остаточных посттуберкулезных изменений в виде многочисленных плотных мелких очагов и распространенного фиброза в верхних долях легких.
3. Клиническое излечение туберкулемы легких с наличием больших остаточных изменений в виде рубцов и плевральных утолщений после малой резекции (S1, S2) правого легкого. У больных внелегочным туберкулезом диагнозы формулируют по такому же принципу.
Примеры 1. Клиническое излечение туберкулезного коксита справа с частичным нарушением функции сустава. 2. Клиническое излечение туберкулезного гонита слева с исходом в анкилоз. 3. Клиническое излечение туберкулезного гонита справа с остаточными изменениями после операции – анкилоз сустава.
ГЛАВА 17 ОРГАНИЗАЦИЯ ПРОТИВОТУБЕРКУЛЕЗНОЙ СЛУЖБЫ И ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ ДЕТЕЙ И ПОДРОСТКОВГЛАВА 17 ОРГАНИЗАЦИЯ ПРОТИВОТУБЕРКУЛЕЗНОЙ СЛУЖБЫ И ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ ДЕТЕЙ И ПОДРОСТКОВ
Основой детской противотуберкулезной службы в России являются контроль за профилактикой, раннее выявление заболевания и эффективное лечение детей, больных туберкулезом.
Предупреждение туберкулеза представляет собой гораздо более разумное и экономичное мероприятие, чем лечение уже развившегося заболевания. Все разделы работы фтизиатров по профилактике, выявлению, диспансерному наблюдению и лечению больных туберкулезом детей осуществляются согласно приказу МЗ РФ? 109 от 2003 г.
Для предупреждения туберкулеза у детей необходимы следующие мероприятия: совершенствование методов противотуберкулезной иммунизации, выявление и химиопрофилактика лиц с повышенным риском заболевания туберкулезом, охрана детей от заражения туберкулезом (санитарная профилактика), использование мер, направленных на укрепление защитных сил организма, повышение их неспецифической резистентности (социальная профилактика) и многое другое.
Особое значение имеют специфическая внутрикожная вакцинация новорожденного в роддоме и ревакцинация БЦЖ в 7 и 14 лет. Все дети при рождении должны получить прививку против туберкулеза.
Показания и противопоказания к вакцинации новорожденных и ревакцинации против туберкулеза отражены в разделе «Вакцинопрофилактика туберкулеза».
Одним из основных методов предупреждения туберкулеза у детей является химиопрофилактика, которая разделяется на первичную (введение противотуберкулезных препаратов здоровым, неинфицированным детям) и вторичную (введение препаратов здоровым, но инфицированным туберкулезом лицам). Показания к химиопрофилактике или профилактическому (превентивному) лечению должны устанавливаться только врачом-фтизиатром. Режимы и схема профилактического лечения отражены в соответствующем разделе руководства.
Наибольшую опасность заболевания туберкулезом имеют дети, находящиеся в контактах с больными туберкулезом людьми и животными. Для данной категории населения существуют особые методики профилактических мероприятий, которые осуществляются фтизиатрами противотуберкулезных диспансеров и врачами общей лечебной сети (см. раздел: «Работа в очагах туберкулеза»).
Основным методом диагностики и выявления туберкулезной инфекции у детей во всем мире является туберкулинодиагностика. В России для этой цели используются туберкулин в стандартном разведении с 2ТЕ. Туберкулинодиагностика как специфический диагностический тест применяется при массовых обследованиях населения на туберкулез, а также в клинической практике для диагностики туберкулеза. При массовых обследованиях населения на туберкулез туберкулинодиагностику применяют для своевременного выявления больных, инфицированных туберкулезом, лиц с повышенным риском заболевания (впервые инфицировавшихся, с гиперергическими и усиливающимися реакциями на туберкулин), для отбора контингентов, подлежащих ревакцинации против туберкулеза, для определения инфицированности и риска заражения населения с целью анализа эпидемиологической ситуации по туберкулезу. Для этих целей используют единую внутрикожную туберкулиновую пробу Манту с 2 туберкулиновыми единицами (2 ТЕ) очищенного туберкулина (ППД-Л) в стандартном разведении (аллерген туберкулезного очищенного жидкого в стандартном разведении для внутрикожного применения) - готовая форма. В целях клинической диагностики в противотуберкулезных диспансерах и стационарах, кроме пробы Манту с 2 ТЕ очищенного туберкулина в стандартном разведении, можно применять пробу Манту с различными дозами туберкулина и другие методы исследования чувствительности к туберкулину (градуированная кожная проба, подкожная проба Коха, определение туберкулинового титра, эозинофильно-туберкулиновая, гемо- и белковотуберкулиновая, иммунотуберкулиновые пробы и др.). С этой целью используют сухой очищенный туберкулин и альттуберкулин (АТ). В дифференциально-диагностических случаях также в условиях диспансера или стационара при наличии отрицательной пробы Манту с 2 ТЕ ППД-Л можно ставить пробу Манту со 100 ТЕ ППД-Л или в разведении 1:100 АТ. При отрицательном результате последней пробы в большинстве случаев можно считать организм свободным от туберкулезной инфекции. Методика обследования детей отражена в разделе «Массовая туберкулинодиагностика».
17.1. КОНТИНГЕНТЫ ДЕТЕЙ И ПОДРОСТКОВ, НАБЛ ЮДАЕМЫЕ ПРОТИВОТУБЕРКУЛЕЗНЫМИ ДИСПАНСЕРАМИ
Данная группировка является единой для детей раннего, старшего возраста и подростков. Контингенты детей и подростков, подлежащих учету диспансера, распределяются на следующие 5 основных групп.
Нулевая группа - 0
В нулевой группе наблюдают детей и подростков, направленных для уточнения характера положительной чувствительности к туберкулину и/или для проведения дифференциально-диагностических мероприятий с целью подтверждения или исключения туберкулеза любой локализации.
Первая группа - I
В первой группе наблюдают больных активными формами туберкулеза любой локализации, выделяя 2 подгруппы:
первая-А (I-А) - больные с распространенным и осложненным туберкулезом;
первая-Б (I-Б) - больные с малыми и неосложненными формами туберкулеза.
Вторая группа - П
Во второй группе наблюдают больных активными формами туберкулеза любой локализации с хроническим течением заболевания. Больных можно наблюдать в этой группе при продолжении лечения (в том числе индивидуального) и более 24 мес.
Третья группа - III
В третьей группе учитывают детей и подростков с риском рецидива туберкулеза любой локализации. Она включает 2 подгруппы:
третья-А (III-А) - впервые выявленные больные с остаточными посттуберкулезными изменениями;
третья-Б (III-Б) - лица, переведенные из I и II групп, а также III-А подгруппы.
Четвертая группа - IV
В четвертой группе учитывают детей и подростков, находящихся в контакте с источниками туберкулезной инфекции. Она подразделяется на 2 подгруппы:
четвертая-А (IV-A) - лица из семейных, родственных и квартирных контактов с бактериовыделителями, а также из контактов с бактериовыделителями в детских и подростковых
учреждениях; дети и подростки, проживающие на территории туберкулезных учреждений;
четвертая-Б (IV-Б) - лица из контактов с больными активным туберкулезом без бактериовыделения; из семей животноводов, работающих на неблагополучных по туберкулезу фермах, а также из семей, имеющих больных туберкулезом сельскохозяйственных животных.
Пятая группа - V
В пятой группе наблюдают детей и подростков с осложнениями после противотуберкулезных прививок. Выделяют 3 подгруппы:
пятая-А (V-A) - больные с генерализованными и распространенными поражениями;
пятая-Б (V-Б) - больные с локальными и ограниченными поражениями;
пятая-В (V-B) - лица с неактивными локальными осложнениями, как впервые выявленные, так и переведенные из V-A и V-Б групп.
Шестая группа - VI
В шестой группе наблюдают лиц с повышенным риском заболевания локальным туберкулезом. Она включает 3 подгруппы:
шестая-А (VI-A) - дети и подростки в раннем периоде первичной туберкулезной инфекции («вираж» туберкулиновых реакций);
шестая-Б (VI-Б) - ранее инфицированные дети и подростки с гиперергической реакцией на туберкулин;
шестая-В (VI-B) - дети и подростки с усиливающейся туберкулиновой чувствительностью.
Порядок диспансерного наблюдения и учета детских и подростковых контингентов противотуберкулезных учреждений представлен в табл. ? 11-12.
Таблица 11. Порядок диспансерного наблюдения контингентов детей и подростков, состоящих на учете противотуберкулезных учреждений российской федерации

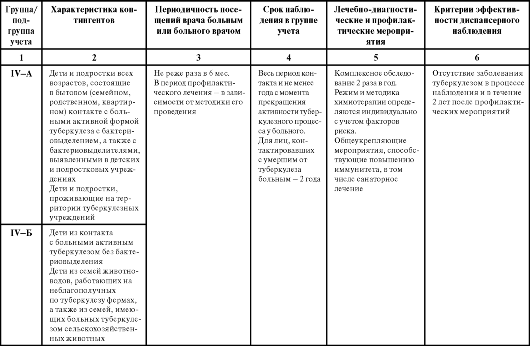

 Примечания.
Примечания.
1. При выявлении активного туберкулеза, «виража» туберкулиновых реакций и гиперергии у детей и подростков необходимо обследование всех членов семьи в 2-недельный срок.
2. Медико-социальными факторами риска являются: отсутствие вакцинации БЦЖ при рождении, сопутствующая хроническая патология, наличие у источника инфекции устойчивых штаммов МВТ, социально-дезадаптированные, многодетные, малообеспеченные семьи, мигранты и беженцы.
3. Дети и подростки из I-А группы могут быть допущены в коллективы при наличии следующих обязательных критериев: выраженная положительная динамика; отсутствие микобактерий туберкулеза при бактериоскопических исследованиях и 3-кратные отрицательные посевы на микобактерий туберкулеза; закрытие полостей распада.
4. Лица, у которых выявлено нарастание чувствительности к туберкулину, в течение первых 3 мес наблюдаются в нулевой группе. В VI-В группу учета их переводят только при дальнейшем нарастании чувствительности или наличии медикосоциальных факторов риска.
5. Больных активным туберкулезом при наличии анамнеза, клинико-рентгенологических и других данных, свидетельствующих о связи с противотуберкулезной вакцинацией, наблюдают в V-А и V-Б группах учета. В V-В группу их переводят после излечения только при сохранении остаточных посттуберкулезных изменений.
6. В I-А группе учета выделяют больных с распадом легочной ткани и бактериовыделением.
7. Остаточные постуберкулезные изменения в органах дыхания у детей и подростков определяются как:
Незначительные: единичные кальцинаты в лимфатических узлах и легких, фиброз в пределах одного сегмента;
Умеренно выраженные: мелкие кальцинаты в нескольких группах лимфатических узлов, группа плотных и кальцинированных очагов в легких, фиброз в пределах доли или 1-2 сегментов в обоих легких;
Выраженные: массивная кальцинация в нескольких группах внутригрудных лимфатических узлов, очаги в легких, пневмосклероз в 2-3 долях или в 1 доле с наличием бронхоэктазов.
Таблица 12. Схема обследования детей и подростков, состоящих на диспансерном учете

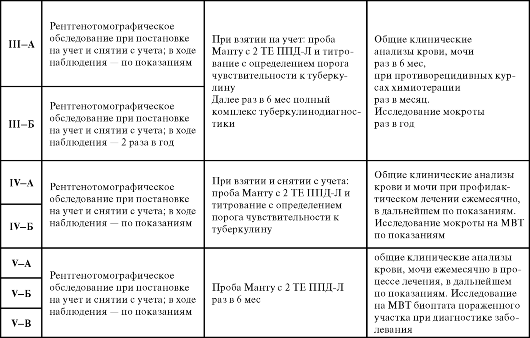
 Примечания.
Примечания.
1. Больные туберкулезом органов дыхания при госпитализации должны быть обследованы специалистами по внелегочному туберкулезу.
2. Всем лицам, наблюдаемым в группах диспансерного учета с патологией в анализах мочи и/или наличием в анамнезе заболеваний почек независимо от группы диспансерного учета проводят 3-кратные исследования мочи на МВТ.
3. У детей старше 10 лет и подростков при динамическом наблюдении после завершения курса лечения в группах I, II, III, а также при наблюдении в группах IV, V, VI может использоваться малодозная цифровая рентгеновская аппаратура.
4. При нарастании чувствительности к туберкулину в процессе диспансерного наблюдения по IV и VI группам диспансерного учета показано внеплановое рентгенотомографическое обследование органов грудной клетки.
5. Все дети при I и Ш-А групп учета подлежат ультразвуковому исследованию (УЗИ) органов брюшной полости (в VI группе по показаниям).
Приложение № 7 часть 1.
ИНСТРУКЦИЯ
ПО ОРГАНИЗАЦИИ ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ И УЧЕТА КОНТИНГЕНТОВ ПРОТИВОТУБЕРКУЛЕЗНЫХ УЧРЕЖДЕНИЙ
1. ГРУППЫ ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ И УЧЕТА ВЗРОСЛЫХ КОНТИНГЕНТОВ ПРОТИВОТУБЕРКУЛЕЗНЫХ УЧРЕЖДЕНИЙ
1.1. Нулевая группа – (0)
В нулевой группе наблюдают лиц с неуточненной активностью туберкулезного процесса и нуждающихся в дифференциальной диагностике с целью установления диагноза туберкулеза любой локализации. Лиц, у которых необходимо уточнение активности туберкулезных изменений, включают в нулевую-А подгруппу (0-А). Лиц, для дифференциальной диагностики туберкулеза и других заболеваний, зачисляют в нулевую-Б подгруппу (0-Б).
1.2. Первая группа – (I)
В первой группе наблюдают больных активными формами туберкулеза любой локализации. Выделяют 2 подгруппы:
первая-А (I-А) – больные с впервые выявленным заболеванием;
первая-Б (I-Б) – с рецидивом туберкулеза.
В обеих подгруппах выделяют больных с бактериовыделением (I-А-МБТ+, I-Б-МБТ+) и без бактериовыделения (I-А-МБТ-, I-Б-МБТ-).
Дополнительно выделяют больных (подгруппа I-В), которые прервали лечение или не были обследованы по окончании курса лечения (результат их лечения неизвестен).
1.3. Вторая группа – (II)
Во второй группе наблюдают больных активными формами туберкулеза любой локализации с хроническим течением заболевания. Она включает две подгруппы:
вторая-А (II-А) – больные, у которых в результате интенсивного лечения может быть достигнуто клиническое излечение;
вторая-Б (II-Б) – больные с далеко зашедшим процессом, излечение которых не может быть достигнуто никакими методами и которые нуждаются в общеукрепляющем, симптоматическом лечении и периодической (при возникновении показаний) противотуберкулезной терапии.
Больной переводится (зачисляется) во II-A или II-Б подгруппы на основании заключения ЦВКК (КЭК), с учетом индивидуальных особенностей течения туберкулезного процесса и состояния больного.
Прибывших больных активным туберкулезом включают в соответствующую их состоянию группу диспансерного наблюдения.
1.4. Третья группа – (III)
В третьей группе (контрольной) учитывают лиц, излеченных от туберкулеза любых локализаций с большими и малыми остаточными изменениями или без остаточных изменений.
В рамках I, II и III групп диспансерного наблюдения и учета выделяют больных с туберкулезом органов дыхания (ТОД) и туберкулезом внелегочнгой локализации (ТВЛ)
1.5. Четвертая группа - (IV)
В четвертой группе учитывают лиц, находящихся в контакте с источниками туберкулезной инфекции. Ее подразделяют на две подгруппы:
четвертая-А (IV-А) – для лиц, состоящих в бытовом и производственном контакте с источником инфекции;
четвертая-Б (IV-Б) – для лиц, имеющих профессиональный контакт с источником инфекции.
2. НЕКОТОРЫЕ ВОПРОСЫ ТАКТИКИ ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ И УЧЕТА
2.1. Определение активности туберкулезного процесса
2.1.1. Туберкулез сомнительной активности
Данным понятием обозначают туберкулезные изменения в легких и других органах, активность которых представляется неясной. Для уточнения активности туберкулезного процесса выделена 0-А подгруппа диспансерного наблюдения, назначение которой состоит в проведении комплекса диагностических мероприятий.
Лиц, состоящих на учете в III и IV группах, у которых возникла необходимость определения активности имеющихся изменений, не переводят в «0» группу. Все вопросы решают при их обследовании и наблюдении в той же группе учета.
Основной комплекс диагностических мероприятий проводят в течение 2-3 недель. При необходимости тест-терапии срок диагностики не должен превышать 3 месяцев.
Из нулевой группы пациенты могут быть переведены в первую или направлены в лечебно-профилактические учреждения общей сети.
2.1.2. Активный туберкулез
Специфический воспалительный процесс, вызванный микобактериями туберкулеза (МБТ) и определяемый комплексом клинических, лабораторных и лучевых (рентгенологических) признаков.
Больные активной формой туберкулеза нуждаются в проведении лечебных, диагностических, противоэпидемических, реабилитационных и социальных мероприятий.
Всех больных активным туберкулезом, выявленных впервые или с рецидивом туберкулеза, зачисляют только в I группу диспансерного наблюдения. Взятие их на учет во II группу не допускается.
Если при хирургическом вмешательстве у пациента, состоящего в третьей группе, были обнаружены признаки активного туберкулезного процесса, то его оставляют в третьей группе и проводят противотуберкулезную терапию длительностью до 6 месяцев.
Вопрос о взятии на учет впервые выявленных больных туберкулезом и снятии с этого учета решает ЦВКК (КЭК) по представлению фтизиатра или другого специалиста противотуберкулезного учреждения (туберкулезного отделения). О взятии под диспансерное наблюдение и о прекращении наблюдения противотуберкулезное учреждение извещает пациента в письменной форме (приложения № 1 и 2). Даты извещения регистрируют в специальном журнале.
2.1.3. Хроническое течение активных форм туберкулеза
Длительное (более 2 лет), в т.ч. волнообразное (с чередованием затиханий и обострений) течение заболевания, при котором сохраняются клинико-рентгенологические и бактериологические признаки активности туберкулезного процесса.
Хроническое течение активных форм туберкулеза возникает вследствие позднего выявления заболевания, неадекватного и несистематического лечения, особенностей иммунного состояния организма или наличия сопутствующих заболеваний, осложняющих течение туберкулеза.
Из II-А подгруппы пациент может быть переведен в III группу или II-Б подгруппу.
2.1.4. Клиническое излечение
Исчезновение всех признаков активного туберкулезного процесса в результате проведенного основного курса комплексного лечения.
Констатация клинического излечения туберкулеза и момент завершения эффективного курса комплексного лечения определяются отсутствием положительной динамики признаков туберкулезного процесса в течение 2-3-х месяцев. Срок наблюдения в I группе не должен превышать 24 месяца, включая 6 месяцев после эффективного хирургического вмешательства. Из I группы больной может быть переведен в III или II группу.
2.2. Бактериовыделители
Больные активной формой туберкулеза, у которых в выделяемых во внешнюю среду биологических жидкостях организма и/или патологическом материале обнаружены МБТ. Из больных внелегочными формами туберкулеза к бактериовыделителям причисляют лиц, у которых МБТ обнаруживают в отделяемом свищей, в моче, менструальной крови или выделениях других органов. Больные, у которых МБТ выделены при посеве пункционного, биопсийного или операционного материала, как бактериовыделители не учитываются.
Множественная лекарственная устойчивость МБТ – это их устойчивость к действию изониазида и рифампицина одновременно, с наличием или без наличия устойчивости к любым другим противотуберкулезным препаратам.
Полирезистентность – это устойчивость МБТ к любым двум и более противотуберкулезным препаратам без одновременной устойчивости к изониазиду и рифампицину.
При наличии клинико-рентгенологических данных об активности туберкулезного процесса больного берут на учет как бактериовыделителя даже при однократном обнаружении МБТ. При отсутствии клинико-рентгенологических признаков активного туберкулезного процесса для взятия больного на учет как бактериовыделителя необходимо двукратное обнаружение МБТ любым методом микробиологического исследования. В этом случае источником бактериовыделения может быть эндобронхит, прорыв казеозного лимфатического узла в просвет бронха или распад небольшого очага, трудно определяемого рентгенологическим методом и др.
Однократное обнаружение МБТ у контингентов III группы при отсутствии клинико-рентгенологических симптомов, подтверждающих реактивацию туберкулеза, требует применения углубленных клинических, лучевых, лабораторных и инструментальных методов обследования с целью установления источника бактериовыделения и наличия или отсутствия активного туберкулеза.
В целях установления бактериовыделения у каждого больного туберкулезом до начала лечения должна быть тщательно исследована мокрота (промывные воды бронхов) и другое патологическое отделяемое не менее трех раз методом бактериоскопии и посевом. Обследование повторяют в процессе лечения ежемесячно до исчезновения МБТ, которое в последующем должно быть подтверждено не менее, чем двумя последовательными исследованиями (бактериоскопическими + культуральными) с промежутками в 2-3 месяца.
Эпидемический очаг (синоним «очаг заразной болезни») - это место нахождения источника инфекции и окружающая его территория, в пределах которой возможно распространение возбудителя инфекции. Общающиеся с источником инфекции считаются лицами из контакта с бактериовыделителем. Эпидемический очаг учитывают по месту фактического проживания больного. Противотуберкулезные учреждения (отделения, кабинеты) являются очагом туберкулезной инфекции. На этом основании работники противотуберкулезных учреждений отнесены к лицам, находящимся в контакте с бактериовыделителями, и учитываются в четвертой группе диспансерного наблюдения.
2.3 Прекращение бактериовыделения (синоним «абациллирование»)
Исчезновение МБТ из биологических жидкостей и патологического отделяемого из органов больного, выделяемых во внешнюю среду. Необходимо подтверждение двумя отрицательными последовательными бактериоскопическими и культуральными (посев) исследованиями с промежутком в 2-3 месяца после первого отрицательного анализа. Отрицательный результат бактериоскопического исследования является основанием для констатации прекращения бактериовыделения только в случаях, когда МБТ определялись при микроскопии диагностического материала и не давали роста при посеве на питательные среды.
При исходе деструктивного туберкулеза в заполненные или санированные полости (в том числе после торакопластики и кавернотомии) больных снимают с эпидемиологического учета через 1 год с момента исчезновения МБТ после 2-кратного микробиологического исследования с интервалом в 2 месяца. При этом на фоне стабилизации клинико-рентгенологической картины МБТ не должны быть обнаружены при микроскопии и посевах..
Решение о взятии на учет бактериовыделителей и снятии их с этого учета принимает ЦВКК (КЭК) по представлению фтизиатра или другого врача -специалиста противотуберкулезного учреждения с направлением соответствующего извещения в центр государственного санитарно-эпидемиологического надзора (ЦГСЭН).
2.4. Остаточные посттуберкулезные изменения
К остаточным изменениям относят плотные кальцинированные очаги и фокусы различной величины, фиброзные и цирротические изменения (в том числе с остаточными санированными полостями), плевральные наслоения, послеоперационные изменения в легких, плевре и других органах и тканях, а также функциональные отклонения после клинического излечения. Единичные (числом до 3) мелкие (до 1 см), плотные и обызвествленные очаги, ограниченный фиброз (в пределах 2 сегментов) расценивают как малые остаточные изменения. Все другие остаточные изменения считают большими.
2.5. Деструктивный туберкулез
Активная форма туберкулезного процесса с наличием распада ткани, определяемого комплексом лучевых методов исследования.
Основным методом выявления деструктивных изменений в органах и тканях является лучевое исследование (рентгенологическое - обзорные рентгенограммы, томограммы). При туберкулезе мочеполовых органов большое значение имеет ультразвуковое исследование. При активном туберкулезном процессе рентгенологические исследования проводят не реже 1 раза в 2 месяца (в I-А, I-Б и II-А подгруппах) до клинического излечения, во II-Б подгруппе - по показаниям. Закрытием (заживлением) полости распада считают ее исчезновение, подтвержденное методами лучевой диагностики.
2.6. Обострение (прогрессирование)
Появление новых признаков активного туберкулезного процесса после периода улучшения или усиление признаков болезни при наблюдении в I и II группах до диагноза клинического излечения. При обострении (прогрессировании) больных учитывают в тех же группах диспансерного учета, в которых осуществлялось наблюдение (I и II группы). Возникновение обострения свидетельствует о неэффективном лечении и требует его коррекции.
2.7. Рецидив
Появление признаков активного туберкулеза у лиц, ранее перенесших туберкулез и излеченных от него, наблюдающихся в III группе или снятых с учета в связи с выздоровлением.
Появление признаков активного туберкулеза у спонтанно выздоровевших лиц, ранее не состоявших на учете противотуберкулезных учреждений, расценивают как новое заболевание.
2.8. Основной курс лечения больных туберкулезом
Комплекс лечебных мероприятий, включающий интенсивную фазу и фазу продолжения, для достижения клинического излечения активного туберкулезного процесса.
Продолжительность основного курса лечения больного туберкулезом определяется характером и темпами инволюции процесса - сроками исчезновения признаков активного туберкулеза или констатацией неэффективности лечения с необходимостью коррекции лечебной тактики.
Основным методом лечения является комбинированная химиотерапия - одновременное назначение больному нескольких противотуберкулезных лекарственных препаратов согласно стандартным схемам с индивидуальной коррекцией. При наличии показаний применяют хирургические методы лечения.
2.9. Отягощающие факторы
Факторы, способствующие снижению иммунитета к туберкулезной инфекции, утяжелению течения туберкулеза и замедлению излечения:
– медицинские (различные нетуберкулезные заболевания и патологические состояния);
– социальные (доход ниже прожиточного минимума, повышенная производственная нагрузка, стрессы);
– профессиональные (постоянный контакт с источниками туберкулезной инфекции).
Отягощающие факторы учитывают при наблюдении больных в группах учета, при определении сроков лечения и проведении профилактических мероприятий.
2.10. Формулировка диагноза
При взятии на учет выявленного больного активным туберкулезом (I группа) диагноз формулируют в следующей последовательности: клиническая форма туберкулеза, локализация, фаза, бактериовыделение.
Например:
Инфильтративный туберкулез верхней доли правого легкого (S1, S2) в фазе распада и обсеменения, МБТ+.
Туберкулезный спондилит грудного отдела позвоночника с деструкцией тел позвонков Th 8-9, МБТ-.
Кавернозный туберкулез правой почки, МБТ+.
При переводе пациента во II группу (больные с хроническим течением туберкулеза) указывают ту клиническую форму туберкулеза, которая имеет место на текущий момент.
Пример. Во время взятия на учет была инфильтративная форма туберкулеза. При неблагоприятном течении заболевания сформировался фиброзно-кавернозный туберкулез легких (или сохраняется крупная туберкулема с распадом или без него). В переводном эпикризе должен быть указан диагноз фиброзно-кавернозного туберкулеза легких (или туберкулемы).
При переводе пациента в контрольную группу учета (III) диагноз формулируют по следующему принципу: клиническое излечение той или иной формы туберкулеза (выставляют наиболее тяжелый диагноз за период болезни) с наличием остаточных посттуберкулезных изменений (больших, малых) в виде (указать характер и распространенность изменений, характер остаточных изменений).
Примеры:
Клиническое излечение очагового туберкулеза легких с наличием малых остаточных посттуберкулезных изменений в виде единичных мелких, плотных очагов и ограниченного фиброза в верхней доле левого легкого.
Клиническое излечение диссеминированного туберкулеза легких с наличием больших остаточных посттуберкулезных изменений в виде многочисленных плотных мелких очагов и распространенного фиброза в верхних долях легких.
Клиническое излечение туберкулемы легких с наличием больших остаточных изменений в виде рубцов и плевральных утолщений после малой резекции (S1, S2) правого легкого.
У больных внелегочным туберкулезом диагнозы формулируют по такому же принципу.
Клиническое излечение туберкулезного коксита справа с частичным нарушением функции сустава.
Клиническое излечение туберкулезного гонита слева с исходом в анкилоз.
Клиническое излечение туберкулезного гонита справа с остаточными изменениями после операции – анкилоз сустава.
Клиническое излечение кавернозного туберкулеза правой почки.
Порядок диспансерного наблюдения и учета взрослых пациентов представлен в таблице 1.
Туберкулезный диспансер осуществляет не только лечение всех форм туберкулеза, но также является основным координатором работы по выявлению и профилактике туберкулеза  среди всех слоев прикрепленного к нему населения. Современный туберкулезный диспансер – это специализированное лечебное учреждение, располагающее необходимым оснащением и подготовленными кадрами для выполнения всех поставленных перед ним задач.
среди всех слоев прикрепленного к нему населения. Современный туберкулезный диспансер – это специализированное лечебное учреждение, располагающее необходимым оснащением и подготовленными кадрами для выполнения всех поставленных перед ним задач.
Диспансеризация больных туберкулезом
Туберкулез является инфекционным заболеванием, создающим ряд социальных проблем. Для решения этих проблем и лечения больных туберкулезом в нашей стране имеется сеть специализированных лечебных учреждений - туберкулезных диспансеров (правильнее – противотуберкулезных – ПТД). Вся специализированная помощь больным оказывается бесплатно за счет государства. Лечение является добровольным, но в том случае, если больной с открытой формой туберкулеза легких отказывается от лечения, его могут привлечь к нему по решению суда.
Задачей туберкулезного диспансера является раннее выявление и постановка на диспансерный учет всех больных, страдающих туберкулезом. При своевременно начатом адекватном лечении таких больных с туберкулезом, как правило, удается справиться и после контрольного диспансерного наблюдения больного снимают с учета. Если у больного имеются необратимые изменения туберкулезного характера в различных органах, то он находится на диспансерном учете до конца жизни.
Туберкулезный диспансер имеет в своей структуре амбулаторное (диспансерное) отделение, стационар, дневной стационар, физиотерапевтическую службу (в том числе ингаляторий). Диагностическая база диспансере должна быть представлена клинико-диагностической и микробиологической лабораторией, рентгенкабинетом, кабинетами эндоскопической и функциональной диагностики. В состав диспансера могут также входить трудовые мастерские и санаторий-профилакторий.
Группы диспансерного учета при туберкулезе
Правильно организованная диспансеризация при туберкулезе позволяет врачу-фтизиатру своевременно обследовать все контингенты больных, назначать им необходимое лечение, как в амбулаторных, так и в стационарных условиях, а также проводить реабилитацию в условиях санаторно-курортных учреждений. Деление больных на диспансерные группы позволяет своевременно снимать вылечившихся больных с диспансерного учета. Всего выделяют семь групп диспансерного наблюдения при туберкулезе.

Лечение туберкулеза в отечественных противотуберкулезных диспансерах и за границей
Сегодня лечение туберкулеза  во всем мире проводится по единым схемам. Поэтому лечение туберкулеза в Германии ничем не отличается от лечения в отечественных ПТД (кроме, конечно, условий в больницах и отношения к больным медицинского персонала). Лечение туберкулеза в Израиле также построено на общепринятых в мире схемах. Преимуществом лечения в Израиле может быть реабилитация больных в условиях клиник, расположенных на Мертвом море с его сухим целительным климатом.
во всем мире проводится по единым схемам. Поэтому лечение туберкулеза в Германии ничем не отличается от лечения в отечественных ПТД (кроме, конечно, условий в больницах и отношения к больным медицинского персонала). Лечение туберкулеза в Израиле также построено на общепринятых в мире схемах. Преимуществом лечения в Израиле может быть реабилитация больных в условиях клиник, расположенных на Мертвом море с его сухим целительным климатом.
Страница 50 из 56
13.2. Диспансерное наблюдение взрослых
Контингенты взрослых, подлежащих диспансерному учету, состоят из четырех групп:
0 (нулевая) группа - лица с неуточненной активностью туберкулезного процесса и нуждающиеся в дифференциальной диагностике для установления диагноза туберкулеза любой локализации;
0А подгруппа - уточнение активности туберкулезного процесса. Наблюдение не менее трех месяцев, проводится комплекс диагностических мероприятий, по показаниям пробная химиотерапия;
0Б подгруппа - дифференциальная диагностика туберкулеза и других заболеваний. Срок наблюдения 2 - 3 недели при проведении комплекса диагностических мероприятий.
В обследование 0 группы входит рентгенограмма, томограмма, УЗИ (при туберкулезе мочеполовых органов), бактерископия, посев перед зачислением в группу, в дальнейшем не реже 1 раза в месяц. Цель учета - установление диагноза.
1 группа - больные активным туберкулезом любой локализации;
1А подгруппа - больные с впервые выявленным заболеванием. Срок наблюдения не более 24 месяцев с момента взятия на учет;
1Б подгруппа - с рецидивом туберкулеза. Срок наблюдения - не более 9 месяцев.
1В подгруппа - больные, прервавшие лечение или не обследованные по окончании курса лечения (результат их лечения не известен).
В обоих подгруппах выделяют больных с бактериовыделением и без бактериовыделения.
Периодичность посещения диспансера при амбулаторном лечении - не реже 1 раза в 10 дней, после стационарного или санаторного лечения - не реже 1 раза в месяц. В группе проводится комплексный основной курс лечения. Лучевые обследования больных туберкулезом органов дыхания во время курса химиотерапии проводят в интенсивную фазу не реже 1 раза в два месяца, исследования на МБТ - не реже 1 раза в месяц, а также перед решением о переходе к фазе продолжения, в фазу продолжения по показаниям в конце 2-го месяца химиотерапии и в дальнейшем - по показаниям. Лучевые методы обследования и исследования на МБТ повторяют перед завершением курса лечения. По завершении курса химиотерапии обследование проводят не менее 1 раза в 6 месяцев. Больные внелегочным туберкулезом обследуются по показаниям, но не реже 1 раза в 6 месяцев. Цель наблюдения в группе - достижение клинического излечения и перевод в III группу учета 85 % пациентов после эффективного основного курса лечения, но не позднее 24 месяцев с момента взятия на учет. Перевод больных во II группу - не более 10 % численности I группы.
II группа - больные активными формами туберкулеза с хроническим течением.
II А подгруппа - больные, у которых в результате интенсивного лечения может быть достигнуто клиническое излечение. Длительность наблюдения в диспансере не ограничена, проводится индивидуальная комплексная химиотерапия, посещение диспансера определяется состоянием больного и проводимым лечением;
II Б подгруппа - больные с далеко зашедшим процессом, излечение которых не может быть достигнуто никакими методами и которые нуждаются в общеукрепляющем, симптоматическом лечении и периодической (при возникновении показаний) противотуберкулезной терапии.
Лучевые обследования больных туберкулезом органов дыхания во время курса химиотерапии проводят в интенсивную фазу не реже 1 раза в 2 месяца, исследования на МБТ - не реже 1 раза в мес; перед решением о переходе к фазе продолжения; в фазу продолжения по показаниям лучевые методы и исследования на МБТ в конце ее 2-го месяца и в дальнейшем - по показаниям. Лучевые методы обследования и исследования на МБТ повторяют перед завершением курса лечения. По завершении курса химиотерапии обследование проводят не менее 1 раза в 6 месяцев. Больных внелегочным туберкулезом обследуют по показаниям, но не реже 1 раза в 6 месяцев. Сюда относят больных, переведенных из I группы. Эти больные нуждаются в систематическом наблюдении и проведении общеоздоровительных и лечебно-профилактических мероприятий, так как благоприятное течение процесса еще не является гарантией излечения. Цель наблюдения во ПА группе - достижение клинического излечения туберкулеза ежегодно у 15 % больных после перевода в подруппу. В подгруппе НБ длительность наблюдения не ограничена, проводятся лечебные мероприятия, продлевающие жизнь, хирургическое и санаторное лечение по показаниям. Посещение диспансера определяется проводимым лечением и состоянием больного. Лучевые методы исследования и исследования на МБТ проводятся по показаниям, но не реже 1 раза в 6 месяцев. Цель учета в подгруппе - увеличение продолжительности жизни больных, уменьшение распространения туберкулезной инфекции.
III группа - лица, излеченные от туберкулеза любой локализации с большими и малыми остаточными изменениями или без остаточных изменений. Сроки наблюдения в диспансере лиц с большими и малыми остаточными изменениями, при наличии отягощающих факторов - 3 года; с малыми остаточными изменениями без отягощающих факторов - 2 года; без остаточных изменений - 1 год. Проводится комплексное обследование пациентов
не реже 1 раза в 6 месяцев. Проведение противорецидивных курсов химиотерапии по показаниям, санаторное и общеукрепляющее лечение. Проводят лучевые методы исследования, исследование мокроты, мочи и другого диагностического материала перед зачислением в группу, в дальнейшем не реже 1 раза в 6 месяцев. При клиническом благополучии снятие с учета и перевод под наблюдение в поликлиники общей лечебной сети с последующим проведением медицинских осмотров 2 раза в год в течение 3 лет после снятия с учета.
IV группа - лица, находящиеся в контакте с источниками туберкулезной инфекции.
IV А подгруппа - лица, состоящие в бытовом и производственном контакте с источником инфекции. Длительность наблюдения определяется сроком излечения больного плюс один год после прекращения контакта с бактериовыделителем.
IV Б подгруппа - лица, имеющие профессиональный контакт с источниками инфекции.
Проводится комплексное обследование 2 раза в год. В первый год после выявления источника инфекции проводят курс химиопрофилактики в течение 3 - 6 месяцев, по показаниям проводят повторный курс химиопрофилактики, общеукрепляющие мероприятия, способствующие повышению иммунитета, в том числе санаторное лечение, противоэпидемические мероприятия в очаге. Длительность наблюдения в 1УБ подгруппе определяется сроком работы в условиях профессионального контакта плюс один год после его прекращения. Комплексное обследование проводится 2 раза в год: первый раз - рентгенограмма органов грудной клетки, анализы крови и мочи, для женщин дополнительно - осмотр гинекологом; второй раз - осмотр врачом-диспансеризатором; лабораторные, лучевые, инструментальные методы исследования по показаниям. Необходимо проводить контроль за соблюдением техники безопасности, ежегодно курс общеукрепляющего лечения, химиопрофилактика (по показаниям). Применяют лучевые методы исследования, анализы мокроты, мочи и другого диагностического материала перед зачислением в группу, в дальнейшем не реже 1 раза в 6 месяцев. Общая заболеваемость контактных лиц в бациллярных очагах и лиц из профессионального контакта не должна превышать 0,25 % среднегодовой численности группы.
Основные понятия, используемые при наблюдении больных туберкулезом. Под активным туберкулезным процессом понимают специфический воспалительный процесс, вызванный микобактериями туберкулеза (МБТ) и определяемый комплексом клинических, лабораторных и рентгенологических признаков.
Понятием туберкулез сомнительной активности обозначают изменения в легких и других органах, активность которых представляется неясной.
Хроническое течение активных форм туберкулеза - это длительное, более 2 лет, течение заболевания, при котором сохраняются клинико-рентгенологические и бактериологические признаки активности туберкулезного процесса.
Клиническое излечение - это исчезновение всех признаков активного туберкулезного процесса в результате проведенного основного курса комплексного лечения.
Обострение - это проявление новых признаков активности туберкулезного процесса после периода улучшения или усиление признаков болезни при наблюдении в I и II группах до постановки диагноза «клиническое излечение».
Под рецидивом понимают появление признаков активного туберкулеза у лиц, ранее перенесших туберкулез и излеченных от него, наблюдающихся в третьей группе или снятых с учета в связи с выздоровлением.
Контрольные вопросы
1. Какова тактика наблюдения взрослых больных в 0 группе учета?
2. Какие контингента больных относятся ко II группе учета у взрослых?
3. Перечислите критерии постановки взрослых больных на учет в I группу.
4. Какие контингента относятся к IV группе учета детей и подростков?
5. Какие мероприятия проводят во II группе учета детей и подростков?